呼倫貝爾市2015年新型農(nóng)村牧區(qū)合作醫(yī)療補(bǔ)償方案
發(fā)布時(shí)間:2015-07-06 17:09 瀏覽次數(shù): 1196次 字號(hào):[
小 中 大
]
為深入貫徹落實(shí)《內(nèi)蒙古自治區(qū)新型農(nóng)村牧區(qū)合作醫(yī)療管理辦法》,保障新農(nóng)合政策落實(shí)到位��,最大程度的提高參合農(nóng)牧民受益水平���,推進(jìn)新農(nóng)合制度建設(shè),根據(jù)《內(nèi)蒙古自治區(qū)2014年新型農(nóng)村牧區(qū)合作醫(yī)療補(bǔ)償方案指導(dǎo)意見》(內(nèi)衛(wèi)發(fā)[2014]1號(hào))����,結(jié)合我市實(shí)際制定本方案�。
一���、基本原則
(一)堅(jiān)持市級(jí)統(tǒng)籌原則�。在市本級(jí)設(shè)立新農(nóng)合基金專戶�,財(cái)政補(bǔ)助資金和個(gè)人繳納費(fèi)用實(shí)行專戶管理,市級(jí)新農(nóng)合經(jīng)辦機(jī)構(gòu)設(shè)立基金支出戶���,旗市區(qū)級(jí)新農(nóng)合經(jīng)辦機(jī)構(gòu)可不設(shè)新農(nóng)合基金專戶���,設(shè)立收支戶用于新農(nóng)合基金周轉(zhuǎn)和支出;統(tǒng)一制定補(bǔ)償方案�����,實(shí)現(xiàn)在全市內(nèi)補(bǔ)償標(biāo)準(zhǔn)的公平性�����。
(二)堅(jiān)持便民利民原則�����。新農(nóng)合經(jīng)辦機(jī)構(gòu)與定點(diǎn)醫(yī)療機(jī)構(gòu)的信息網(wǎng)絡(luò)要隨時(shí)保持暢通,所有市內(nèi)定點(diǎn)醫(yī)療機(jī)構(gòu)����、自治區(qū)和部分跨省定點(diǎn)醫(yī)療機(jī)構(gòu)必須實(shí)行即時(shí)結(jié)報(bào)。同時(shí)簡化轉(zhuǎn)診流程���,按照屬地化管理原則���,在各旗市區(qū)級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)住院患者經(jīng)住院所在地合管辦直接辦理轉(zhuǎn)院審批;在市本級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)住院患者經(jīng)市新農(nóng)合管理中心(在海拉爾區(qū)��、扎蘭屯市���、牙克石市的呼倫貝爾市本級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)住院患者經(jīng)所在地合管辦)直接辦理轉(zhuǎn)院審批�。
(三)堅(jiān)持可及性與公平性原則����。為確保我市新農(nóng)合基金的安全,要做到以收定支���,收支平衡�����,保障適度����,略有節(jié)余�;在牧業(yè)四旗二級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)、全市蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院���、嘎查村衛(wèi)生室和社區(qū)衛(wèi)生服務(wù)機(jī)構(gòu)實(shí)行門診統(tǒng)籌��,擴(kuò)大參合農(nóng)牧民受益面�。
(四)堅(jiān)持門診和住院共同補(bǔ)償�。合理劃分門診和住院基金的比例,提高重大疾病的保障水平����。
(五)堅(jiān)持合理利用衛(wèi)生資源。適當(dāng)拉開不同級(jí)別醫(yī)療機(jī)構(gòu)的起付線和補(bǔ)償比例���,合理分流病人�,引導(dǎo)病人到基層醫(yī)療機(jī)構(gòu)就診�����。
二、基金管理
2015年新農(nóng)合籌資標(biāo)準(zhǔn)為450元/人����。其中農(nóng)牧民個(gè)人籌資90元,各級(jí)政府對(duì)新農(nóng)合補(bǔ)助資金將從每人每年320元提高到360元�����,其中中央財(cái)政補(bǔ)助252元��,自治區(qū)財(cái)政補(bǔ)助54元(對(duì)農(nóng)牧業(yè)戶籍人口低于6萬的牧業(yè)四旗�����,人均增加20元)��,市本級(jí)���、旗市區(qū)財(cái)政補(bǔ)助各不低于27元���。
新農(nóng)合基金只能用于農(nóng)牧民醫(yī)藥費(fèi)用補(bǔ)償,不得用于管理機(jī)構(gòu)的各種公務(wù)支出��;公共衛(wèi)生服務(wù)項(xiàng)目等均不得從新農(nóng)合基金支付。
新農(nóng)合基金分劃分為四種:即:住院統(tǒng)籌基金��、門診統(tǒng)籌基金(含一般診療費(fèi)支付資金)�、重大疾病保障基金、風(fēng)險(xiǎn)基金�����。歷年基金累計(jì)結(jié)余不超過當(dāng)年基金總額的25%(含風(fēng)險(xiǎn)基金)�����,當(dāng)年結(jié)余不超過當(dāng)年基金總額的15%(含風(fēng)險(xiǎn)基金)����。
新農(nóng)合統(tǒng)籌基金預(yù)算總額按以下四個(gè)部分進(jìn)行分配:
1�、風(fēng)險(xiǎn)基金。按當(dāng)年籌資總額3%提取風(fēng)險(xiǎn)基金�����,總額不超過當(dāng)年基金總量的10%�����,累計(jì)達(dá)到10%的不再提取。
2�����、門診統(tǒng)籌基金�。為提取風(fēng)險(xiǎn)金后的當(dāng)年籌集統(tǒng)籌基金的20%。門診統(tǒng)籌基金按比例劃分為門診總額預(yù)付資金和一般診療費(fèi)兩部分����。
3、重大疾病保障基金��。按提取風(fēng)險(xiǎn)金后當(dāng)年籌集統(tǒng)籌基金的5%安排���。
4��、住院統(tǒng)籌基金��??鄢L(fēng)險(xiǎn)基金��、門診統(tǒng)籌基金����、重大疾病保障基金部分的全部剩余基金��。
5�、實(shí)行新農(nóng)合基金風(fēng)險(xiǎn)共擔(dān)機(jī)制�����。各旗市區(qū)當(dāng)年籌集新農(nóng)合統(tǒng)籌基金的90%可作為本轄區(qū)內(nèi)參合農(nóng)牧民的新農(nóng)合補(bǔ)償基數(shù)�����,超出補(bǔ)償基數(shù)部分由本旗市區(qū)政府和市新農(nóng)合統(tǒng)籌基金各承擔(dān)50%��。
三���、補(bǔ)償水平
(一)住院補(bǔ)償
1、起付線和補(bǔ)償比���。按醫(yī)院所在地及級(jí)別設(shè)置起付線和補(bǔ)償比���,具體補(bǔ)償標(biāo)準(zhǔn)如下(表一):
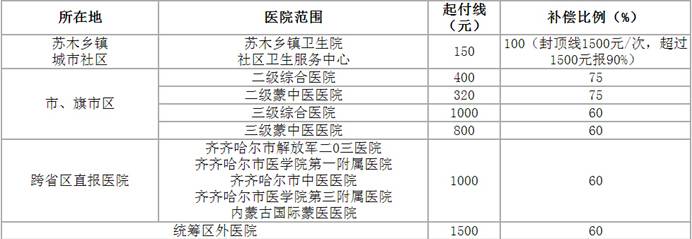
新農(nóng)合參合患者在旗市區(qū)級(jí)及以上蒙中醫(yī)醫(yī)院住院治療的,降低起付線20%���;年度內(nèi)在二級(jí)及以上同一家定點(diǎn)醫(yī)療機(jī)構(gòu)第二次及以上住院的�����,降低起付線50%���;惡性腫瘤患者在同一家醫(yī)院放��、化療的����,全年只扣除一次起付線���,全年只辦理一次轉(zhuǎn)診手續(xù)即可��。
按照《內(nèi)蒙古自治區(qū)新型農(nóng)村牧區(qū)合作醫(yī)療診療項(xiàng)目》規(guī)定�����,各類手術(shù) (除意外傷害)所需體內(nèi)放置材料費(fèi)用����,國產(chǎn)的按70%���、進(jìn)口的按40%納入新農(nóng)合補(bǔ)償�。其他醫(yī)用材料國產(chǎn)200元以下的100%、200元以上的70%納入補(bǔ)償��,進(jìn)口的不予補(bǔ)償���。
2��、住院補(bǔ)償封頂線��。當(dāng)年同一患者實(shí)際獲得的大病統(tǒng)籌補(bǔ)償金額累計(jì)不超過12萬元���。
3、鼓勵(lì)和引導(dǎo)參合人員利用蒙中醫(yī)藥服務(wù)���。參合人員利用蒙中醫(yī)藥服務(wù)的住院費(fèi)用補(bǔ)償起付線以上部分,補(bǔ)償比例提高10%��,但總補(bǔ)償比例不得高于90%����。蒙中醫(yī)藥服務(wù)項(xiàng)目是指納入新農(nóng)合補(bǔ)償范圍的臨床治療疾病所使用的蒙藥、中藥飲片�、中成藥、中藥制劑和《內(nèi)蒙古自治區(qū)新型農(nóng)村牧區(qū)合作醫(yī)療基本診療項(xiàng)目(試行)》明確的蒙中醫(yī)診療項(xiàng)目���。
4�、規(guī)范跨年度住院補(bǔ)償?���?缒甓茸≡旱膮⒑先藛T入、出院年度連續(xù)參合的���,住院醫(yī)療費(fèi)全部參與計(jì)算��,按照出院時(shí)所在年度補(bǔ)償標(biāo)準(zhǔn)計(jì)算補(bǔ)償費(fèi)用�����,對(duì)住院醫(yī)療費(fèi)用過高的���,可分年度計(jì)算補(bǔ)償費(fèi)用;跨年度住院的參合人員出院年度新參加新農(nóng)合的�,只計(jì)算新參合年度發(fā)生的住院醫(yī)療費(fèi),按照出院時(shí)所在年度補(bǔ)償標(biāo)準(zhǔn)計(jì)算補(bǔ)償費(fèi)用��;跨年度住院的參合人員出院年度未參合的�,只計(jì)算上年度住院醫(yī)療費(fèi)用,按照上年度補(bǔ)償標(biāo)準(zhǔn)計(jì)算補(bǔ)償費(fèi)用���。
5����、實(shí)行住院保底補(bǔ)償。參合患者患重大疾病經(jīng)轉(zhuǎn)診至統(tǒng)籌區(qū)外醫(yī)療機(jī)構(gòu)住院治療���,實(shí)際補(bǔ)償比例過低的�,可按照住院醫(yī)療總費(fèi)用去除起付線后的45%給予保底補(bǔ)償�,補(bǔ)償額不超過封頂線12萬元。
6��、報(bào)銷期限�����。參合患者在市內(nèi)及統(tǒng)籌區(qū)域外定點(diǎn)醫(yī)療機(jī)構(gòu)住院的實(shí)行即時(shí)結(jié)算����,有特殊原因(如系統(tǒng)升級(jí)或結(jié)轉(zhuǎn)等)未能即時(shí)結(jié)算的��,必須在出院1個(gè)星期內(nèi)辦理核銷手續(xù)�����,否則視為主動(dòng)放棄,不予報(bào)銷�����。
外轉(zhuǎn)參合患者必須在出院后3個(gè)月內(nèi)將材料報(bào)送參合地新農(nóng)合經(jīng)辦機(jī)構(gòu)審核��;在出院后逾期6個(gè)月不報(bào)送材料的���,視為主動(dòng)放棄報(bào)銷�����。
7�、參合患者未辦理轉(zhuǎn)診手續(xù)��,但能核實(shí)患者參合身份�����,且所住醫(yī)院符合轉(zhuǎn)診規(guī)定條件的���,實(shí)際住院補(bǔ)償費(fèi)用(包括保底)降低10%��,報(bào)銷封頂線為10萬元����。
8、蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院����、社區(qū)衛(wèi)生服務(wù)中心住院平產(chǎn)分娩免費(fèi)。參合農(nóng)牧民在我市蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院�����、社區(qū)衛(wèi)生服務(wù)中心平產(chǎn)分娩免費(fèi)�,費(fèi)用定額為1000元。蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院由此產(chǎn)生的費(fèi)用由新農(nóng)合和基婦項(xiàng)目聯(lián)合給予定額補(bǔ)助��,超支不補(bǔ)���,結(jié)余歸院��。
9���、新生兒及嬰兒住院補(bǔ)償。新生兒及嬰兒出生當(dāng)年免繳參加新型農(nóng)村牧區(qū)合作醫(yī)療的個(gè)人費(fèi)用����,隨其父親或母親一方共同享受新型農(nóng)村牧區(qū)合作醫(yī)療待遇。
10��、意外傷害住院補(bǔ)償����。
(1)意外傷害補(bǔ)償范圍:無第三方責(zé)任的意外傷害,即參合農(nóng)牧民在日常的生產(chǎn)���、生活中無過錯(cuò)����,屬意料之外的突發(fā)事件所遭受的意外傷害��,如非他人原因發(fā)生的摔傷�、創(chuàng)傷、無主動(dòng)物致傷中毒����、農(nóng)牧器具誤傷及自然物墜落傷害(不可抗拒的自然災(zāi)害除外)等。
(2)不予補(bǔ)償?shù)囊馔鈧Ψ秶悍灿械谌截?zé)任的意外傷害���、屬雇工或幫工所致的工傷事故�����、醫(yī)療事故����、打架斗毆傷害、酗酒傷害����、家庭暴力傷害、自傷自殘�����、因違法犯罪而受到的傷害及其它責(zé)任事故等均不屬于特定意外傷害范疇��。
(3)凡申請(qǐng)外傷住院補(bǔ)償均須提供其參合證���、身份證����、當(dāng)次外傷住院醫(yī)藥費(fèi)用發(fā)票原件和病歷復(fù)印件(加蓋經(jīng)治醫(yī)院公章)�,并如實(shí)填寫《新農(nóng)合外傷住院申請(qǐng)補(bǔ)償?shù)怯洷怼罚┦行罗r(nóng)合管理中心和旗市區(qū)新農(nóng)合經(jīng)辦機(jī)構(gòu)調(diào)查備用���。
(4)市新農(nóng)合管理中心和旗市區(qū)級(jí)新農(nóng)合經(jīng)辦機(jī)構(gòu)應(yīng)到經(jīng)治醫(yī)療機(jī)構(gòu)�����、事發(fā)現(xiàn)場(chǎng)����、相關(guān)執(zhí)法部門和申請(qǐng)補(bǔ)償者居住地��、打工地進(jìn)行調(diào)查核實(shí)����,排除責(zé)任外傷。
(5)對(duì)調(diào)查后仍無法判定有無責(zé)任的意外傷害����,其住院醫(yī)藥費(fèi)用中的可補(bǔ)償費(fèi)用的起付線以上的部分,按降低10%的比例給予補(bǔ)償��,封頂線5萬元�����。
(6)意外傷害所需各類體內(nèi)置放材料費(fèi)用實(shí)施最高限價(jià)
意外傷害所需各類體內(nèi)置放材料總費(fèi)用在1萬元以內(nèi)的(含1萬元)的材料�,國產(chǎn)材料按70%�、進(jìn)口材料按40%納入新農(nóng)合補(bǔ)償���,超過1萬元的按1萬元納入補(bǔ)償范圍��。
(7)兌付意外傷害住院補(bǔ)償款之前��,應(yīng)將擬補(bǔ)償者的姓名����、年齡���、性別����、住址����、參合證號(hào)、受傷時(shí)間����、地點(diǎn)和詳細(xì)原因、經(jīng)治醫(yī)療機(jī)構(gòu)住院醫(yī)藥費(fèi)用���、擬補(bǔ)償額等情況公示一個(gè)月��,接受舉報(bào)����。
(二)門診統(tǒng)籌
1、門診統(tǒng)籌基金用于開展門診統(tǒng)籌和在蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院����、嘎查村衛(wèi)生室���、城市社區(qū)衛(wèi)生服務(wù)機(jī)構(gòu)實(shí)行一般診療費(fèi)補(bǔ)償及小藥箱內(nèi)配備基本藥物報(bào)銷費(fèi)用���。
2、開展門診統(tǒng)籌范圍及報(bào)銷比例����。在牧業(yè)四旗二級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)、全市蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院��、嘎查村衛(wèi)生室和社區(qū)衛(wèi)生服務(wù)機(jī)構(gòu)實(shí)施門診統(tǒng)籌�����,按照50%的比例進(jìn)行補(bǔ)償,年度個(gè)人門診統(tǒng)籌封頂線為150元�。
3、對(duì)牧區(qū)“健康小藥箱”內(nèi)配備的基本藥物����,按60%給予現(xiàn)場(chǎng)核銷,年度小藥箱累計(jì)報(bào)銷金額不超過150元�����。
4�����、實(shí)行一般診療費(fèi)制度
一般診療費(fèi)制度主要在基層醫(yī)療衛(wèi)生機(jī)構(gòu)實(shí)行��,其實(shí)行范圍是蘇木鄉(xiāng)鎮(zhèn)衛(wèi)生院�����、嘎查村衛(wèi)生室��、城市社區(qū)衛(wèi)生服務(wù)機(jī)構(gòu)��。將現(xiàn)有的掛號(hào)費(fèi)�、診查費(fèi)����、注射費(fèi)(指肌肉注射���、皮下注射�、皮內(nèi)注射�����、靜脈注射�、靜脈輸液��,包括輸液器���、注射器)以及藥事服務(wù)成本合并為一般診療費(fèi)���。一般診療費(fèi)標(biāo)準(zhǔn)為:衛(wèi)生院、社區(qū)衛(wèi)生服務(wù)中心10元/人次�,新農(nóng)合報(bào)銷8元/人次;衛(wèi)生室�、衛(wèi)生服務(wù)站5元/人次,新農(nóng)合報(bào)銷3元/人次���。
在普通門診就診的同一參合患者�����,同一定點(diǎn)醫(yī)療機(jī)構(gòu)當(dāng)天只限收取一次一般診療費(fèi)���?���;加卸喾N疾病的患者一次就診只收取一次一般診療費(fèi)��,不得以分解疾病名稱�、開多張?zhí)幏降刃问搅硇惺杖 ?br />
5、實(shí)行一般慢性病及特殊慢性病大額門診醫(yī)療費(fèi)用補(bǔ)償
一般慢性?���。簩ⅱ蚱诩耙陨细哐獕翰 ⒐谛牟���。ǚ请[匿型)�����、有并發(fā)癥的糖尿病���、急性腦血管病后遺癥���、慢性乙型肝炎、肝硬化失代償期�、類風(fēng)濕性關(guān)節(jié)炎、慢性阻塞性肺氣腫���、肺心病����、結(jié)核病輔助治療及癲癇病等慢性病門診費(fèi)用納入新農(nóng)合住院統(tǒng)籌基金支付范圍�,不設(shè)起付線,按60%的比例補(bǔ)償�,封頂線為1000元���。
特殊慢性?�。簩盒阅[瘤化療���、放療、器官移植抗排異治療�����、再生障礙性貧血、I型糖尿病�、甲亢等特殊病種門診治療費(fèi)用,納入新農(nóng)合住院統(tǒng)籌基金支付范圍�,不設(shè)起付線,按70%的比例補(bǔ)償��,封頂線為5000元���。定點(diǎn)醫(yī)療機(jī)構(gòu)門診使用干擾素治療病毒性肝炎���,納入特殊慢性病管理,按60%比例核銷����,封頂線1萬元。對(duì)于以干擾素治療為主的病毒性肝炎患者出現(xiàn)的掛床行為��,一經(jīng)發(fā)現(xiàn)�����,對(duì)所發(fā)生費(fèi)用予以拒付。
一般慢性病及特殊慢性病病種鑒定,由各旗市區(qū)合管辦負(fù)責(zé)本轄區(qū)的鑒定��,原則上以旗市區(qū)人民醫(yī)院的診斷為依據(jù)��、每年度定額包干的辦法給予補(bǔ)助��。
(三)提高重大疾病保障水平
1��、重性精神病��、終末期腎病�����、耐多藥結(jié)核病和布魯氏桿菌病等重大疾病�����,按照《內(nèi)蒙古自治區(qū)提高農(nóng)村牧區(qū)重性精神病等重大疾病醫(yī)療保障水平試點(diǎn)實(shí)施方案(試行)》執(zhí)行�����。其中�,新農(nóng)合患者患有布魯氏桿菌病經(jīng)當(dāng)?shù)囟c(diǎn)醫(yī)療機(jī)構(gòu)或疾控中心出具診斷證明�,在定點(diǎn)救治醫(yī)療機(jī)構(gòu)即時(shí)結(jié)算,所發(fā)生的可補(bǔ)償醫(yī)療費(fèi)用由新農(nóng)合承擔(dān)80%,其余20%由個(gè)人承擔(dān)��。
2���、先天性室間隔缺損�、房間隔缺損���、動(dòng)脈導(dǎo)管未閉���、肺動(dòng)脈瓣狹窄、急性淋巴細(xì)胞白血病��、急性早幼粒細(xì)胞白血病6個(gè)病種納入臨床路徑管理和單病種費(fèi)用最高限價(jià)管理����,具體報(bào)銷程序按照衛(wèi)生廳、民政廳《內(nèi)蒙古自治區(qū)提高農(nóng)村牧區(qū)兒童白血病醫(yī)療保障水平試點(diǎn)實(shí)施方案》和《內(nèi)蒙古自治區(qū)農(nóng)村牧區(qū)兒童先天性心臟病醫(yī)療保障試點(diǎn)實(shí)施方案》有關(guān)規(guī)定執(zhí)行�。
3、提高14種重大疾病單病種補(bǔ)償水平
凡我市二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)及統(tǒng)籌區(qū)外三級(jí)醫(yī)療機(jī)構(gòu)確診為乳腺癌���、宮頸癌�����、肺癌����、食道癌、胃癌����、結(jié)腸癌、直腸癌��、急性心肌梗死�、腦梗死、慢性粒細(xì)胞白血病����、血友病、艾滋病機(jī)會(huì)性感染����、兒童苯丙酮癥和尿道下裂等14個(gè)病種的住院補(bǔ)償,起付線按照新農(nóng)合各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)起付線執(zhí)行�,封頂線為15萬元,實(shí)際補(bǔ)償比例不低于60%�。
四、推行支付方式改革
根據(jù)《內(nèi)蒙古自治區(qū)2014年新型農(nóng)村牧區(qū)合作醫(yī)療補(bǔ)償方案指導(dǎo)意見》(內(nèi)衛(wèi)發(fā)〔2014〕1號(hào))�,結(jié)合我市新型農(nóng)村牧區(qū)合作醫(yī)療基金運(yùn)行情況,在全市范圍內(nèi)實(shí)施支付方式改革��,推動(dòng)醫(yī)療機(jī)構(gòu)主動(dòng)控費(fèi)���。即根據(jù)全市二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)等級(jí)�、臨床路徑���、服務(wù)能力及歷年次均住院費(fèi)用等�����,在新農(nóng)合住院補(bǔ)償中�����,實(shí)施分級(jí)分類“按人頭付費(fèi)”的支付方式改革���,具體要求如下:
(一)各級(jí)各類定點(diǎn)醫(yī)療機(jī)構(gòu)新農(nóng)合可補(bǔ)償費(fèi)用限價(jià)和基金支付標(biāo)準(zhǔn):
1、三級(jí)綜合醫(yī)院
呼倫貝爾市人民醫(yī)院�、內(nèi)蒙古林業(yè)總醫(yī)院共二家,可補(bǔ)償費(fèi)用限價(jià)7000元/人��,新農(nóng)合基金支付標(biāo)準(zhǔn)3600元/人���。
2���、三級(jí)蒙中醫(yī)醫(yī)院
呼倫貝爾市中蒙醫(yī)院��,可補(bǔ)償費(fèi)用限價(jià)5000元/人����,新農(nóng)合基金支付標(biāo)準(zhǔn)3000元/人��。
3�����、二級(jí)綜合醫(yī)院
呼倫貝爾市結(jié)核病醫(yī)院(不包括結(jié)核病住院病例)���、呼倫貝爾市地研所����、海拉爾農(nóng)墾總醫(yī)院����、海拉爾區(qū)人民醫(yī)院、牙克石市人民醫(yī)院����、扎蘭屯市人民醫(yī)院���、扎蘭屯市中蒙醫(yī)院�、額爾古納市人民醫(yī)院、阿榮旗人民醫(yī)院��、莫旗人民醫(yī)院����、鄂倫春旗人民醫(yī)院、鄂倫春旗第二人民醫(yī)院��、鄂倫春旗大興安嶺農(nóng)場(chǎng)管理局中心醫(yī)院���、鄂溫克旗人民醫(yī)院��、新左旗人民醫(yī)院�����、新右旗人民醫(yī)院����、陳旗人民醫(yī)院、滿洲里市第一醫(yī)院共十八家�����,可補(bǔ)償費(fèi)用限價(jià)3700元/人����,新農(nóng)合基金支付標(biāo)準(zhǔn)2500元/人。
4��、二級(jí)蒙中醫(yī)醫(yī)院
呼倫貝爾市蒙醫(yī)醫(yī)院���、牙克石市中蒙醫(yī)院���、阿榮旗中蒙醫(yī)院、莫旗中蒙醫(yī)院���、鄂溫克旗蒙醫(yī)醫(yī)院����、新左旗蒙醫(yī)醫(yī)院�、新右旗蒙醫(yī)醫(yī)院、陳旗蒙醫(yī)醫(yī)院共八家,可補(bǔ)償費(fèi)用限價(jià)3200元/人���,新農(nóng)合基金支付標(biāo)準(zhǔn)2200元/人����。
5��、呼倫貝爾市精神衛(wèi)生中心��、海拉爾區(qū)傳染病醫(yī)院平均住院費(fèi)不得超過上年度的5%����,超出部分由定點(diǎn)醫(yī)療機(jī)構(gòu)自行承擔(dān)����。
(二)按人頭付費(fèi)補(bǔ)償費(fèi)用結(jié)算方式
1、新農(nóng)合管理中心與二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)的結(jié)算方式
(1)新農(nóng)合管理中心與二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)按“人頭付費(fèi)��、超支不補(bǔ)�����、結(jié)余歸院”方式進(jìn)行住院補(bǔ)償費(fèi)用結(jié)算���。
(2)實(shí)施支付方式改革,在年末結(jié)算時(shí)���,根據(jù)二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)服務(wù)能力水平,如果二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)急危重癥大額患者(二級(jí)醫(yī)院2萬元以上�����,三級(jí)醫(yī)療3萬元以上)住院所占比例超過2%�,造成醫(yī)療機(jī)構(gòu)虧損的���,市新農(nóng)合管理中心對(duì)超出部分大額患者的報(bào)銷費(fèi)用將按照具體住院補(bǔ)償標(biāo)準(zhǔn)(即表一)與定點(diǎn)醫(yī)療機(jī)構(gòu)另行結(jié)算��。
(3)為了利于醫(yī)療機(jī)構(gòu)發(fā)展�����,同時(shí)確保新農(nóng)合基金安全有效運(yùn)行����,市新農(nóng)合管理中心年末將對(duì)各二級(jí)及以上定點(diǎn)醫(yī)療機(jī)構(gòu)的盈虧情況進(jìn)行測(cè)算��。對(duì)結(jié)余超過20%以上部分返還基金賬戶�;對(duì)掛床,放寬入院指征等違規(guī)行為嚴(yán)重�,或服務(wù)能力嚴(yán)重不足的醫(yī)療機(jī)構(gòu)的結(jié)余基金全部追繳。
2、參合患者與醫(yī)療機(jī)構(gòu)的結(jié)算方式
定點(diǎn)醫(yī)療機(jī)構(gòu)與住院參合患者的費(fèi)用結(jié)算按照具體住院補(bǔ)償標(biāo)準(zhǔn)(即表一)予以補(bǔ)償����。結(jié)算流程繼續(xù)依據(jù)《呼倫貝爾市新型農(nóng)村牧區(qū)合作醫(yī)療定點(diǎn)醫(yī)療機(jī)構(gòu)即時(shí)結(jié)算報(bào)銷管理辦法》執(zhí)行。住院參合患者所得住院補(bǔ)償與定點(diǎn)醫(yī)療機(jī)構(gòu)和新農(nóng)合管理中心之間按人頭付費(fèi)方式結(jié)算無關(guān)����。
(三)支付方式
新農(nóng)合基金實(shí)施預(yù)撥制。新農(nóng)合基金與定點(diǎn)醫(yī)療機(jī)構(gòu)實(shí)行“按季預(yù)撥���、按月申報(bào)�����、年終結(jié)算”的方式支付,每季度按照年度預(yù)付額的20%預(yù)撥定點(diǎn)醫(yī)療機(jī)構(gòu)�����。根據(jù)年終綜合考核結(jié)果�����,按照各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)當(dāng)年住院實(shí)際補(bǔ)償人數(shù)和各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)新農(nóng)合按人頭付費(fèi)支付標(biāo)準(zhǔn)�,年終結(jié)算。
(各級(jí)各類定點(diǎn)醫(yī)療機(jī)構(gòu)年度預(yù)付總額=各級(jí)各類定點(diǎn)醫(yī)療機(jī)構(gòu)上年度新農(nóng)合患者住院補(bǔ)償人數(shù)×各級(jí)各類定點(diǎn)醫(yī)療機(jī)構(gòu)新農(nóng)合按人頭付費(fèi)支付標(biāo)準(zhǔn))
(四)對(duì)實(shí)施按人頭付費(fèi)定點(diǎn)醫(yī)療機(jī)構(gòu)的具體要求
1、各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)次均住院費(fèi)用同比增長不得超過5%�;目錄外藥品和診療項(xiàng)目費(fèi)用所占比例,三級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)不得超過10%�,二級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)不得超過5%;藥占比���,三級(jí)醫(yī)院藥品收入比例不超過40%���、二級(jí)醫(yī)院不超過45%;各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)儀器設(shè)備檢查陽性率不得低于70%�;不得將新農(nóng)合病人一次住院分解成二次甚至二次以上,同一種疾病病人兩周返院率控制在2%以內(nèi)����。
2、各級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)嚴(yán)格控制住院不合理費(fèi)用�,嚴(yán)禁醫(yī)務(wù)人員“大處方、亂檢查��、亂開藥�����、嚴(yán)禁方外方����、院外方”��,延長住院天數(shù)等不合理現(xiàn)象�,定點(diǎn)醫(yī)療機(jī)構(gòu)不得以按人頭付費(fèi)為由���,拒收醫(yī)療機(jī)構(gòu)有能力救治的重癥患者���,或者對(duì)新農(nóng)合重癥患者進(jìn)行先辦理出院再辦住院的做法。
3���、嚴(yán)禁無指征住院和掛床住院現(xiàn)象�����,尤其要避免通過降低住院指征�、門診轉(zhuǎn)住院等形式人為增加輕癥患者住院人次�、降低次均費(fèi)用等套取農(nóng)合資金現(xiàn)象的發(fā)生����。
4、各定點(diǎn)醫(yī)療機(jī)構(gòu)要通過加強(qiáng)服務(wù)能力��、水平和規(guī)范服務(wù),使參合患者住院費(fèi)用趨于合理����。
5、對(duì)于違反新農(nóng)合各項(xiàng)管理規(guī)定的醫(yī)療行為����,將按《自治區(qū)新型農(nóng)村牧合作醫(yī)療管理辦法》、《呼倫貝爾市新型農(nóng)村牧區(qū)合作醫(yī)療工作評(píng)價(jià)體系》等對(duì)相關(guān)定點(diǎn)醫(yī)療機(jī)構(gòu)及責(zé)任人予以嚴(yán)肅處理�。
五、簡化基金支付程序����,縮短基金支付周期
對(duì)各旗市區(qū)新農(nóng)合一級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)、統(tǒng)籌區(qū)外轉(zhuǎn)院患者所發(fā)生的新農(nóng)合補(bǔ)償基金實(shí)行“分期預(yù)撥�、年終結(jié)算”支付方式。即市新農(nóng)合管理中心每季度按各旗市區(qū)上年度一級(jí)定點(diǎn)醫(yī)療機(jī)構(gòu)��、統(tǒng)籌區(qū)外轉(zhuǎn)院患者所發(fā)生的補(bǔ)償基金支出總額的20%實(shí)施預(yù)撥���。各旗市區(qū)合管辦按規(guī)定初審����、復(fù)審據(jù)實(shí)核報(bào)����,年末與市新農(nóng)合管理中心結(jié)算�。
六��、基本要求
(一)貫徹落實(shí)新農(nóng)合管理辦法�����。繼續(xù)深入貫徹落實(shí)《內(nèi)蒙古自治區(qū)新型農(nóng)村牧合作醫(yī)療管理辦法》(以下簡稱《管理辦法》)���,依法做好新農(nóng)合的管理工作��。呼倫貝爾市衛(wèi)生局將在全市范圍按照《管理辦法》和《呼倫貝爾市新型農(nóng)村牧區(qū)合作醫(yī)療工作評(píng)價(jià)體系》開展新農(nóng)合督查工作����,市本級(jí)與旗市區(qū)級(jí)衛(wèi)生局要按照相關(guān)要求�,進(jìn)一步明確新農(nóng)合經(jīng)辦機(jī)構(gòu)、定點(diǎn)醫(yī)療機(jī)構(gòu)工作責(zé)任���,建立起市本級(jí)與旗市區(qū)級(jí)兩級(jí)監(jiān)督管理與核查機(jī)制���,要授予各級(jí)新農(nóng)合經(jīng)辦機(jī)構(gòu)行政執(zhí)法資格����,進(jìn)行委托執(zhí)法�,以便各地依法開展新農(nóng)合管理工作�,逐步推進(jìn)我市新農(nóng)合法制化管理工作。
各旗市區(qū)要做好本地區(qū)新農(nóng)合督查工作����,對(duì)督查中發(fā)現(xiàn)的違規(guī)使用、套取��、騙取新農(nóng)合資金行為的�����,要發(fā)現(xiàn)一起��、處理一起��、打擊一起��,并依法追究責(zé)任����。
(二)嚴(yán)格執(zhí)行轉(zhuǎn)診轉(zhuǎn)院制度。參合人員患病在市內(nèi)及統(tǒng)籌區(qū)域外定點(diǎn)醫(yī)療機(jī)構(gòu)間轉(zhuǎn)診時(shí)不需辦理轉(zhuǎn)診手續(xù)����。參合患者轉(zhuǎn)診至市外上級(jí)醫(yī)療機(jī)構(gòu)的��,由旗市區(qū)人民醫(yī)院及市級(jí)醫(yī)療機(jī)構(gòu)出具轉(zhuǎn)診證明����,新農(nóng)合經(jīng)辦機(jī)構(gòu)根據(jù)參合患者轉(zhuǎn)診證明辦理轉(zhuǎn)診手續(xù)����。
參合人員確因急危重癥或在外務(wù)工、居住等原因無法進(jìn)行正常轉(zhuǎn)診的�,患者應(yīng)在入院之日起5日內(nèi)主動(dòng)告知并聯(lián)系所在統(tǒng)籌地區(qū)經(jīng)辦機(jī)構(gòu)登記備案。
農(nóng)村牧區(qū)居民重大疾?。ò▋和卮蠹膊。┺D(zhuǎn)診審批手續(xù)按照重大疾病救治工作有關(guān)規(guī)定執(zhí)行�。
(三)嚴(yán)格控制醫(yī)療費(fèi)用不合理增長。實(shí)行新農(nóng)合季度公示制度����,綜合分析定點(diǎn)醫(yī)療機(jī)構(gòu)醫(yī)療水平、費(fèi)用構(gòu)成和漲幅情況向社會(huì)公布�����。對(duì)醫(yī)療費(fèi)用增長過快或存在違規(guī)行為的定點(diǎn)醫(yī)療機(jī)構(gòu)實(shí)行約談制度,對(duì)出現(xiàn)重大問題的點(diǎn)名通報(bào)批評(píng)���。
(四)加強(qiáng)信息化建設(shè)。呼倫貝爾市新型農(nóng)村牧區(qū)合作醫(yī)療網(wǎng)絡(luò)信息平臺(tái)已通過市公安局網(wǎng)絡(luò)安全等級(jí)保護(hù)���,繼續(xù)加強(qiáng)各級(jí)新農(nóng)合管理經(jīng)辦機(jī)構(gòu)和定點(diǎn)醫(yī)療機(jī)構(gòu)信息系統(tǒng)的日常管理與維護(hù)�,不斷完善相關(guān)功能���,確保相關(guān)數(shù)據(jù)和基本信息傳輸暢通和安全����。各旗市區(qū)要嚴(yán)格執(zhí)行參合人員信息錄入的準(zhǔn)確性���,嚴(yán)防未授權(quán)人員登錄新農(nóng)合服務(wù)器獲取參合人員基本信息��、疾病信息�。
七�����、實(shí)施時(shí)間:2015年1月1日

